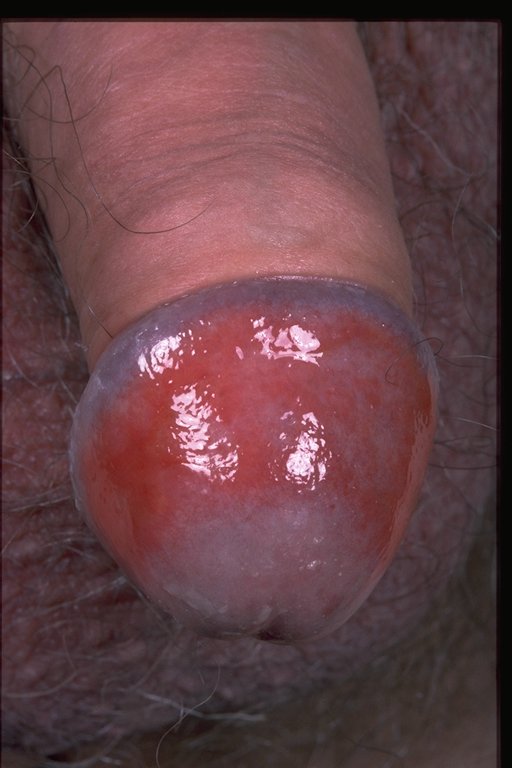
Урогенитальный уреаплазмоз

Урогенитальный уреаплазмоз – это воспалительный процесс урогенитальной системы, обусловленный уреаплазмами.
Поговорим о том, что это за болезнь, как протекает, чем опасна и как лечится.
Содержание статьи
Отличия уреаплазмы парвум и уреалитикум и специес
Клиническое значение в венерологии имеют два вида уреаплазм.
Это U. urealyticum и U. parvum.
Отличаются они по уровню своей патогенности.
Уреаплазма уреалитикум чаще вызывает воспаления урогенитального тракта.
При её обнаружении желательно сразу же назначать лечение.
В то время как уреаплазма парвум реже становится причиной патологических процессов.
Гораздо чаще она присутствует на слизистой оболочке половых органов, не вызывая никаких симптомов.
Но при определенных обстоятельствах и U. parvum может стать причиной проблем.
Иначе её не было бы в списке возбудителей уреаплазмоза.
Также в своих анализах пациент может увидеть Ureaplasma spp.
Уреаплазма специес означает, что выявлен какой-то микроорганизм, но какой именно – не известно.
У двух бактерий есть общие фрагменты ДНК.
Один из таких фрагментов определяется в ходе ПЦР.
Поэтому нельзя понять, какому организму он принадлежит: . urealyticum или U. parvum.
Поэтому в бланке указывается Ureaplasma spp.
В чем смысл такого исследования?
Оно дешевле стоит.
Потому что определяется 1 фрагмент ДНК, а не два.
При необходимости можно провести исследование отдельно на разные виды уреаплазмы.
Тогда пациент будет точно знать, какая из них содержится в урогенитальном тракте.
Но большого практического смысла в этом нет.
Потому что инфекции, вызванные этими бактериями, имеют схожее клиническое течение, и лечатся одинаковыми препаратами.
Пути передачи уреаплазмы
Уреаплазма относится к инфекциям с половым путем передачи.
Именно этот механизм заражения имеет наибольшее эпидемиологическое значение.
 При оральном и анальном сексе бактерии не передаются, или риск их передачи очень низкий.
При оральном и анальном сексе бактерии не передаются, или риск их передачи очень низкий.
Немаловажное значение также имеет вертикальный путь.
При уреаплазмозе у матери риск обнаружения уреаплазм у новорожденного достигает 40-50%.
Эти бактерии выявляют в половых органах, моче, респираторном тракте.
Больше риск выявления уреаплазм у недоношенных, чем родившихся в срок.
Это связано с тем, что сами уреаплазмы провоцируют преждевременные роды.
То есть, эти бактерии – одна из причин рождения недоношенных детей.
Инкубационный период уреаплазмоза
При заражении половым путем инкубационный период составляет около 1 месяца.
Но он может длиться значительно дольше.
Достаточно часто уреаплазмы становятся частью биоценоза репродуктивных органов.
Они присутствуют на их поверхности, не вызывая воспалительных реакций.
Носительство может длиться годами.
И только при появлении неблагоприятных факторов возникает клиническая симптоматика.
Такими факторами могут стать:
- беременность
- иммунодефицитные состояния
- ВИЧ
- тяжелая болезнь
- хирургическая операция
- сопутствующие ИППП: гонорея, хламидиоз
- бактериальный вагиноз у женщин
- хронический простатит у пациентов мужского пола
Признаки уреаплазмоза у мужчин
При уреаплазмозе признаки и симптомы обычно слабо выражены.
При воспалении нижних отделов мочеполовой системы урогенитальный уреаплазмоз у мужчин вызывает такие симптомы:
- болезненность при мочеиспускании
- выделения из половых органов слизистогнойного характера
- частые позывы к мочеиспусканию наблюдаются в случае распространения воспаления на заднюю уретру
- боль при половых контактах
Объективно отмечается покраснение.
Стенки уретры инфильтрированы.
Чаще всего уреаплазмы вызывают у мужчин острый и хронический уретрит.
Очень редко они провоцируют простатит или эпидидимит.
Признаки уреаплазмоза у женщин
У лиц женского пола симптомы при поражении уретры возникают аналогичные.
Также уреаплазмы могут вызывать вагинит и цервицит.
В этом случае первые признаки уреаплазмоза у женщин следующие:
- влагалищные выделения
- жжение на слизистой влагалища
- диспареуния
- болезненность внизу живота
- кровянистые контактные выделения (после коитуса)
Объективные симптомы и признаки уреаплазмоза у женщин:
- покраснение слизистой
- налеты и выделения
- отечность слизистой шейки матки
Очень часто у лиц женского пола уреаплазма ассоциирована с бактериальным вагинозом.
Это невоспалительное заболевание, при котором наблюдаются обильные жидкие выделения из влагалища с неприятным запахом.
Эта патология может протекать годами.
Установлено, что у пациенток, которые страдают бактериальным вагинозом, при наличии уреаплазм чаще наблюдаются обильные выделения.
В то время как без этих организмов симптомы могут быть менее выраженными.
Таким образом, уреаплазмы не только провоцируют бак вагиноз, но и усугубляют его клиническое течение.
Цистит у женщин и мужчин эти микроорганизмы вызывать не способны.
Потому что в мочевом пузыре нет клеток эпителия, к которым уреаплазмы имеют тропность (сродство).
Урогенитальный уреаплазмоз при беременности
Наибольшая опасность уреаплазмоза заключается в негативном влиянии на беременность.
Эта инфекция может провоцировать:
- внутриутробное заражение плода
- послеродовую лихорадку (уреаплазма становится этиологическим фактором в 10% случаев при этом состоянии)
- послеродового эндометрита (воспаления матки)
- истмикоцервикальной недостаточности (приводит к невынашиванию беременности в случае отсутствия своевременной помощи)
- преждевременные роды
- самопроизвольные аборты
- низкий вес ребенка при рождении
Если малыш рождается инфицированным, у него нередко возникают обусловленные уреаплазмами бронхолегочные патологии.
У детей эти патогены могут вызывать:
- острую пневмонию
- менингит
- сепсис
- бронхолегочную дисплазию
Есть сведения, что уреаплазмы повышают риск гетеротопической беременности.
Осложнения урогенитального уреаплазмоза
У женщин уреаплазмы повышают вероятность развития цервикального рака.
Другие осложнения, не связанные с беременностью:
- артриты (редко)
- бесплодие
- воспалительные заболевания малого таза
Идиопатическое (необъяснимое) бесплодие чаще выявляется у женщин с уреаплазмами.
Что доказывает толь этих микроорганизмов в нарушении репродуктивной функции.
Уреаплазмоз может вызывать и мужское бесплодие.
Доказано, что эта инфекция ухудшает качество спермы.
Оно вызывает такие нарушения:
- астенозооспермию – снижение количества подвижных спермиев
- олигоспермию – уменьшение общего числа сперматозоидов
Механизмы негативного влияния на фертильность мужчин следующие:
- стимуляция апоптоза (саморазрушения) мужских половых клеток
- прикрепление уреаплазм к сперматозоидам и ограничение их подвижности
- выделения уреаплазмой ферментов, которые меняют текучесть спермы
У представителей обоих полов уреаплазмоз может осложняться поражением суставов.
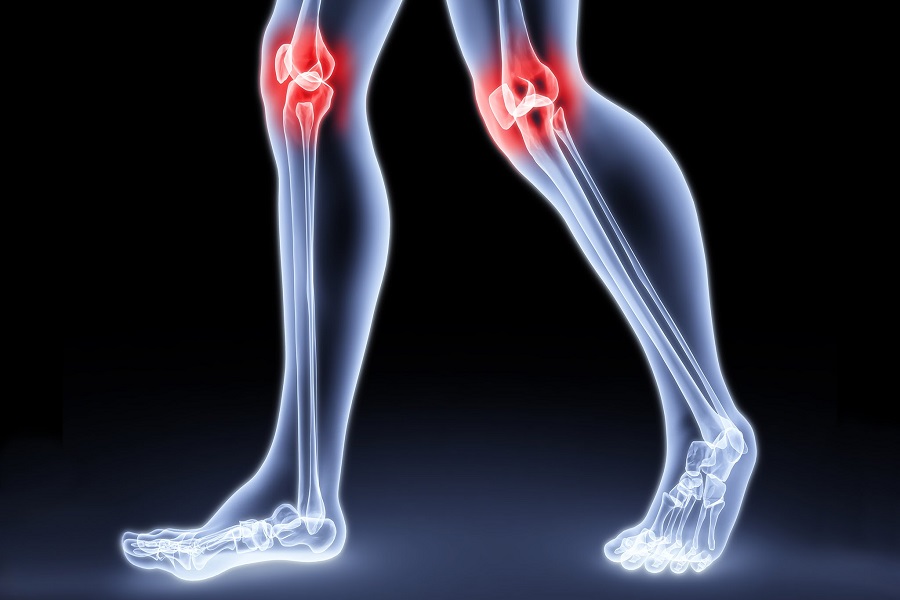 Всего на долю этой инфекции приходится около 15% реактивных артритов, обусловленных венерическими заболеваниями.
Всего на долю этой инфекции приходится около 15% реактивных артритов, обусловленных венерическими заболеваниями.
Чаще они встречаются у лиц мужского пола.
Некоторые исследования показывают, что уреаплазмоз повышает вероятность мочекаменной болезни.
Уреаплазмопозитивность
Уреаплазмы не всегда приводят к возникновению воспалительного процесса.
Они могут вызывать уреаплазмоз.
Но существует также такое понятие как уреаплазмопозитивность.
Это явление, при котором уреаплазмы в урогенитальном тракте обнаруживаются, но никаких признаков воспаления нет.
То есть:
- отсутствуют выделения или другие симптомы со стороны урогенитального тракта;
- нет системных воспалительных реакций, которые ощущаются пациентом субъективно или обнаруживаются в общем анализе крови;
- нет повышенных лейкоцитов в мазке на флору.
Тогда диагностируется не уреаплазмоз, а уреаплазмопозитивность.
Насколько она опасна?
Хотя данное состояние не доставляет дискомфорта пациенту в данный момент, оно всё же нежелательно.
Причин тому несколько:
- носитель уреаплазм может заражать других людей, а у них условия в организме могут оказаться более благоприятными для развития острого инфекционного процесса;
- если носитель уреаплазм женщина, то она может забеременеть, а при беременности микроорганизмы опасны для плода и для самой будущей матери;
- даже при носительстве уреаплазм могут развиваться некоторые осложнения;
- в любой момент, как только иммунитет даст слабину, заболевание может обостриться, и тогда произойдет усиление симптомов, возможно поражение внутренних половых органов;
- если носитель мужчина, то он может заразить свою супругу, и это для неё опасно, если пара планирует беременность.
При выявлении уреаплазм пациентов ставят в известность, что они являются носителями этой бактерии.
А также информируют обо всех рисках, связанных с беременностью или передачей инфекции партнерам.
Совместно с врачом они принимают решение о целесообразности лечения.
Принципы диагностики уреаплазмоза
Для диагностики уреаплазмоза обращаются чаще всего пациенты, которые испытывают проблемы в области урогенитального тракта.
То есть, когда появляется покраснение, беспокоят выделение или боль при мочеиспускании.
Это говорит о начавшемся воспалительном процессе.
Но чем именно он вызван, врач изначально не знает и даже не может предположить.
За исключением случаев, когда имеются сведения о венерических заболеваниях у полового партнера.
Начинается обследование с оценки объективных клинических симптомов.
Но они в большинстве своём неспецифичны.
Для всех инфекций симптомы воспаления одинаковы.
Поэтому врачу не всегда удается даже предположить, какая инфекция вызвала воспаление.
Пациент сдает мазок на флору.
Это ориентировочное исследование, позволяющее обнаружить некоторых возбудителей ИППП и подтвердить факт воспаления в урогенитальном тракте.
О воспалительном процессе говорят повышенные лейкоциты.
Затем проводится ПЦР на часто встречающиеся половые инфекции.
Уреаплазмоз может быть диагностирован только в таких случаях:
- выявлена уреаплазма
- есть воспаление урогенитального тракта
- нет других возбудителей, которые могли бы его вызывать
В этом случае диагноз подтверждается, и врач может назначать лечение.
Анализы мазка ПЦР на уреаплазмоз
Для диагностики уреаплазмоза применяются несколько методов.
Это:
- ПЦР
- прямая и непрямая реакция иммунофлюоресценции
- ИФА
- культуральное исследование
На практике чаще используются ПЦР или бак посев.
Причем, в подавляющем большинстве случаев ПЦР.
Особенно для первичной диагностики уреаплазмоза.
Потому что этот метод:
- быстрый – дает результат через несколько часов или на следующий день, а не через несколько дней
- чувствительный – выявляет уреаплазмы даже при небольших концентрациях
- недорогой – стоит дешевле, чем посев
ПЦР основан на определении ДНК микроорганизма.
Основной клинический материал – мазок из уретры.
У женщин также из влагалища и шейки матки.
У мужчин используется моча.
При подозрении на простатит берется секрет простаты.
При подозрении на эпидидимит берется эякулят.
Проводятся как количественные, так и качественные тесты.
Определение количества выполняется для оценки показаний к назначению терапии.
Считается, что лечение нужно начинать, если количество копий ДНК в материале превышает 10 в 4 степени.
Если уреаплазм меньше, то можно не проводить терапию при отсутствии симптомов.
Правда, многие врачи со скепсисом относятся к такому разделению.
Потому что нет исследований убедительно показывающих, что уреаплазма в концентрации 10 в 3 степени копий ДНК в мл представляет меньшую угрозу, чем в количестве 10 в 4 степени.
А кроме того, многократно проведенные исследования у одного и того же пациента в разные дни или при заборе клинического материала с разных участков показывают различные результаты.
То есть, выходит так, что сегодня пациента лечить нужно, а завтра – не нужно, потому что концентрация уреаплазм постоянно меняется.
Происходит это по той простой причине, что количество ДНК исследуется не в организме человека, а в пробе.
То есть, в биоматериале, который берут на анализ.
В него может попасть больше или меньше уреаплазм.
Это зависит лишь от того, из какой стенки уретры сделан соскоб, и насколько сильно врач соскабливал эпителий зондом.
Таким образом, ориентироваться на количественные показатели вряд ли целесообразно.
Принимая решение о необходимости лечения, стоит учитывать другие факторы.
А именно, имеются ли симптомы, и может ли уреаплазма нанести вред организму человека в будущем.
Также оценивается риск её дальнейшего распространения среди половых партнеров.
Анализы крови на уреаплазму – какие иммуноглобулины появляются
Для диагностики уреаплазмоза может проводиться анализ крови.
Он менее точный, чем ПЦР или посев.
Но в то же время не лишен некоторых преимуществ.
Анализ крови:
- не требует от пациента специальной подготовки к исследованию
- может проводиться даже на фоне антибактериальной терапии
- показывает наличие уреаплазм, вне зависимости от локализации очага воспаления
Выявляться могут несколько классов иммуноглобулинов.
Чаще всего определяются антитела классов А или G.
Желательно определять их одновременно, а также в динамике.
Это позволит получить более полную информацию о клиническом течении уреаплазмоза.
Иммуноглобулины А обеспечивают гуморальную защиту против уреаплазм на слизистых оболочках мочеполовой системы.
Они появляются в таких случаях:
- первичное инфицирование уреаплазмами
- реинфекция (повторное заражение)
- обострение существующей хронической уреаплазменной инфекции
При длительной, вялотекущей инфекции без симптомов иммуноглобулины А обычно не обнаруживаются.
То есть, если их нет, то вполне вероятно, что имеющиеся клинические симптомы спровоцированы не уреаплазмой, а другим патогеном.
Или с момента заражения до взятия анализа крови прошло слишком мало времени.
Вполне вероятно, что иммуноглобулины А просто ещё не успели синтезироваться.
Наличие IgG говорит о следующем:
- текущая острая или хроническая инфекция
- излеченный уреаплазмоз
- перенесенное в прошлом заболевание
IgG могут не определяться в первый месяц болезни.
Эти иммуноглобулины могут длительно сохраняться после излечения уреаплазмоза.
При сомнительном результате анализов на иммуноглобулины проводится повторное тестирование через 1 неделю.
Лечение урогенитального уреаплазмоза
Бесконечно ведутся споры среди врачей, нужно ли лечить уреаплазму.
Или же обнаружение этого микроорганизма не требует терапии, потому что они не всегда вызывают симптомы воспаления.
Большинство врачей сходятся в том, что лечить уреаплазмоз можно не всегда.
А только в случаях, когда микроорганизм несет потенциальную угрозу.
Она может заключаться в следующем:
- воспаление урогенитального тракта
- риски при беременности
- передача инфекции половым партнерам
Таким образом, при выявлении уреаплазмы заболевание можно не лечить, если женщина:
- точно не забеременеет (например, пациентке 40 лет, трое детей, и рожать новых она не планирует)
- не заразит других людей (например, пациент не ведет половую жизнь или у него моногамный брак)
- нет факторов риска воспалительного процесса половых органов, вызванных уреаплазмозом (нет сопутствующих ИППП, гинекологических заболеваний и т.д.)
Тогда при выявлении уреаплазмы лечение действительно может не назначаться.
Но если женщина допускает вероятность, что в будущем она может забеременеть, или есть мужчина может заражать других женщин, то нужно пролечиться.
Это займет лишь несколько дней.
Зато убережет от многих проблем.
Для лечения используют антибиотики.
Назначают макролиды (джозамицин), фторхинолоны (левофлоксацин).
К азитромицину и доксициклину всё чаще встречается устойчивость.
Анализы после лечения уреаплазмоза
После лечения уреаплазмоза нужно подтвердить излеченность.
Критериями излеченности считаются:
- уменьшение количества уреаплазм до безопасного уровня
- исчезновение симптомов
Оптимальным результатом терапии является полное отсутствие уреаплазм в урогенитальном тракте.
Такого эффекта можно добиться у подавляющего большинства пациентов, если грамотно подойти к лечению.
Устранение носительства уреаплазм позволяет защититься от осложнений, которые могут возникнуть в случае наступления беременности.
А также вылеченный человек не будет распространять уреаплазменную инфекцию среди своих партнеров.
Анализы после лечения сдаются через 1 месяц.
В основном используют ПЦР.
Может также применяться бак посев.
Его можно делать уже через 2 недели после прекращения антибиотикотерапии.
Иногда уреаплазмы снова обнаруживаются в урогенитальном тракте.
Возможные причины:
- пациент не соблюдал врачебные назначения в полной мере
- бактерия оказалась устойчива к препаратам
- произошло повторное заражение (например, если не пролечен половой партнер)
Выясняется причина неэффективности лечения.
Если проблема в том, что бактерия не чувствительна к препаратам, назначают другой антибиотик.
При необходимости лечат полового партнера.
Профилактика уреаплазмоза
Для предотвращения заражения необходимо:
- пользоваться презервативами
- ограничить количество половых партнеров
Вторичная профилактика заключается в регулярных обследованиях на половые инфекции.
Возможна экстренная профилактика после полового акта.
Она состоит в том, что человеку назначаются короткие курсы антибиотиков.
Проводится такая профилактика только врачом.
Какой врач лечит уреаплазмоз?
Лечением уреаплазмоза занимаются:
- венерологи
- урологи
- гинекологи
При возникновении признаков воспаления урогенитального тракта, обращайтесь в нашу клинику.
Доктор осмотрит вас, возьмет анализы.
Затем подберет лечение, которое позволит быстро избавиться от инфекционных патологий.
Для диагностики и лечения урогенитального уреаплазмоза обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.